Diagnosticare e gestire l’obesità non più solo questione di BMI
Milano – Il sistema per diagnosticare e gestire l’obesità non può più basarsi solo sull’indice di massa corporea (BMI), che esclude molte persone che trarrebbero beneficio dal trattamento dell’obesità. Un nuovo schema per la diagnosi, la stadiazione e la gestione dell’obesità negli adulti, lanciato oggi dall’European Association for the Study of Obesity (EASO) e pubblicato oggi su Nature Medicine, proporrà di modernizzare la diagnosi e il trattamento dell’obesità tenendo conto di tutti gli ultimi sviluppi nel campo, compresa la nuova generazione di farmaci per l’obesità. Nonostante l’ampio riconoscimento dell’obesità come una malattia multifattoriale, cronica, recidivante e non trasmissibile, caratterizzata da un accumulo anormale e/o eccessivo di grasso corporeo, la diagnosi di obesità è ancora in molti contesti basata esclusivamente sui valori di soglia del BMI e non riflette il ruolo della distribuzione e della funzione del tessuto adiposo nella gravità della malattia. Il Gruppo di Lavoro EASO, composto da esperti tra cui gli attuali e i precedenti Presidenti dell’Associazione, ha redatto una serie di dichiarazioni sulla diagnosi, la stadiazione e il trattamento dell’obesità che allineeranno la gestione della condizione con le più recenti conoscenze e sviluppi scientifici.
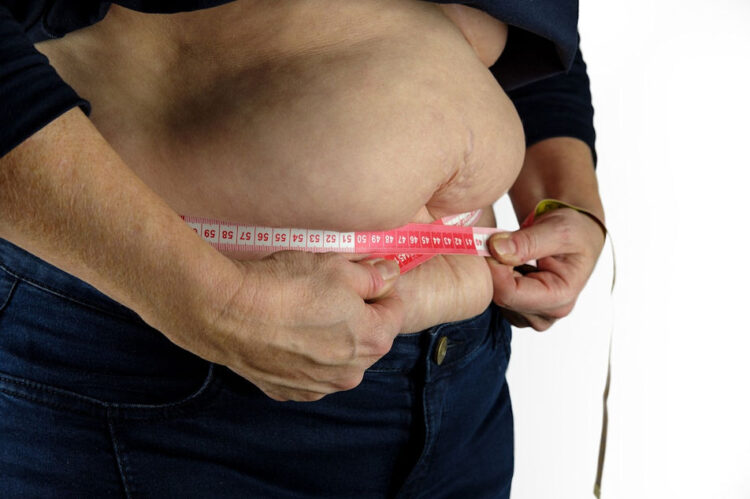
Gli autori affermano: “Una novità importante del nostro schema riguarda la componente antropometrica della diagnosi. La base di questo cambiamento è il riconoscimento che il solo BMI è insufficiente come criterio diagnostico e che la distribuzione del grasso corporeo ha un effetto sostanziale sulla salute. Più specificamente, l’accumulo di grasso addominale è associato ad un aumento del rischio di sviluppare complicazioni cardiometaboliche ed è un determinante più forte dello sviluppo della malattia rispetto al BMI, anche in individui con un livello di BMI inferiore ai valori di soglia standard per la diagnosi di obesità (BMI di 30).” Il nuovo schema chiarisce che l’accumulo di grasso addominale (viscerale) è un importante fattore di rischio per il deterioramento della salute, anche in persone con BMI basso e ancora prive di manifestazioni cliniche evidenti. Il nuovo schema include persone con BMI basso (≥25–30 kg/m2) ma accumulo di grasso addominale aumentato e presenza di eventuali compromissioni mediche, funzionali o psicologiche nella definizione di obesità, riducendo quindi il rischio di sottotrattamento in questo particolare gruppo di pazienti rispetto all’attuale definizione di obesità basata sul BMI. Gli autori chiariscono che i pilastri del trattamento delle persone con obesità nelle loro raccomandazioni aderiscono sostanzialmente alle linee guida attualmente disponibili. Le modifiche comportamentali, inclusa la terapia nutrizionale, l’attività fisica, la riduzione dello stress e il miglioramento del sonno, sono stati concordati come i principali capisaldi della gestione dell’obesità, con la possibile aggiunta di terapia psicologica, farmaci per l’obesità e procedure metaboliche o bariatriche (chirurgiche ed endoscopiche).
Tuttavia, per queste ultime due opzioni, il comitato direttivo ha discusso il fatto che le attuali linee guida si basano su evidenze cliniche derivanti da studi clinici, in cui i criteri di inclusione erano per lo più basati su valori di soglia antropometrici piuttosto che su una valutazione clinica completa. Nella pratica attuale, l’applicazione rigorosa di questi criteri basati su evidenze preclude l’uso di farmaci per l’obesità o procedure metaboliche/bariatriche in pazienti con un sostanziale carico di malattia da obesità ma valori di BMI bassi. Pertanto, i membri del comitato direttivo hanno proposto che, in particolare, l’uso di farmaci per l’obesità dovrebbe essere considerato in pazienti con BMI di 25 kg/m2 o superiore e un rapporto vita-altezza superiore a 0,5 e la presenza di compromissioni o complicazioni mediche, funzionali o psicologiche, indipendentemente dai valori di soglia di BMI attuali.
Gli autori affermano: “Questa dichiarazione può anche essere vista come un appello alle aziende farmaceutiche e alle autorità regolatorie a utilizzare criteri di inclusione più aderenti alla stadiazione clinica dell’obesità e meno ai tradizionali cut-off di BMI quando si progettano futuri studi clinici con farmaci per l’obesità.” Concludono: “Questa dichiarazione avvicinerà la gestione dell’obesità a quella di altre malattie croniche non trasmissibili, in cui l’obiettivo non è rappresentato da esiti intermedi a breve termine, ma da benefici per la salute a lungo termine. Definire obiettivi terapeutici personalizzati a lungo termine dovrebbe informare la discussione con i pazienti dall’inizio del trattamento, considerando lo stadio e la gravità della malattia, le opzioni terapeutiche disponibili e i possibili effetti collaterali e rischi concomitanti, le preferenze del paziente, i fattori individuali che determinano l’obesità e le possibili barriere al trattamento. Si sottolinea la necessità di un piano di trattamento globale a lungo termine o per tutta la vita piuttosto che di una riduzione del peso corporeo a breve termine.”